歯科と喫煙
令和元年5月22日 小倉陽子
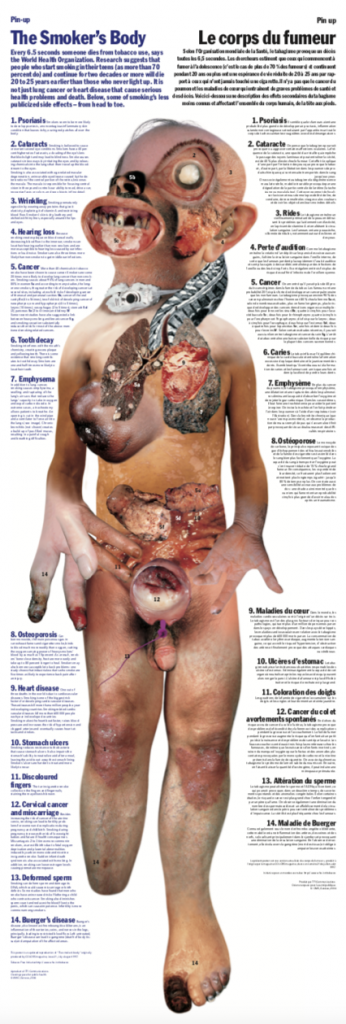
図1「The Smoker’s Body」 https://www.who.int/tobacco/publications/health_effects/smokersbody_en_fr.pdf?ua=1
【はじめに】
世界保健機構(WHO)が公表した「The Smoker’s Body」という禁煙啓発ポスター1)がある(図1)。そこには喫煙が及ぼす全身的な影響として、1.乾癬、2.白内障、3.しわ、4.難聴、5.がん(肺がん、口腔粘膜がん、鼻咽頭がん、胃がん、膵臓がん、乳がん)、6.口腔の崩壊、7.気腫、8.骨粗鬆症、9.心臓病、10.胃潰瘍、11.指の変色、12.子宮頸がんと流産、13.精子の変形、14.バージャー病と記されている。この衝撃的なイメージ画像は、説明文を読まずとも「喫煙」がいかに人間の身体のあらゆる部位に悪影響を及ぼす可能性があるかが一目でわかる。
【喫煙がもたらす口腔内の影響】
「たばこの規制に関する世界保健機関枠組条約(WHO Framework Convention on Tobacco Control:FCTC)」が定められた2005年当初、喫煙による歯科口腔領域への影響は口腔がんと喫煙妊婦の児の口唇口蓋裂に因果関係があると推定されていた。しかし様々な調査・研究が進むにつれ、喫煙が口腔細菌の病原性を強化していることも明らかになり、口腔内への影響が広範囲であることが明確になってきた2)。
タバコ煙中の諸物質(ニコチン、タール、一酸化炭素等)は肺胞において最も多く吸収されるが、煙が最初に触れる口腔では、貯留あるいは通過するタバコ煙による直接的影響(急性刺激)と、血液を介した間接的影響(慢性刺激)の双方が加わる3)。
喫煙が及ぼす口腔領域への影響を図24)に示す。
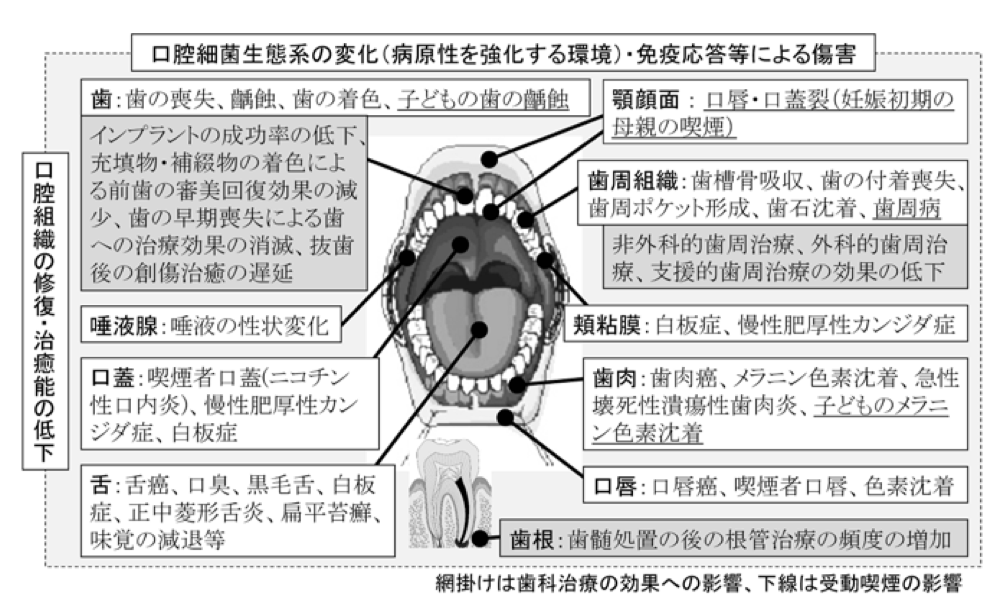
(埴岡隆、小島美樹. 総説 歯科口腔領域への影響から見たたばこ対策の課題、保健医療科学2015 Vol.64 No.5 p495-500より)
口腔内がニコチンに暴露されたことで唾液の緩衝能が低下し、細菌の活性が増大すると供に歯質の脱灰が進み「う蝕」が発症しやすくなる5)。
また、喫煙者は「歯周疾患」の罹患率が高く、非喫煙者に比べて経時的にも歯周炎がより進行していく。長期間の喫煙になるにつれ炎症歯肉の出血や歯肉溝浸出液量の減少を来し、臨床的には歯周ポケットが深く進行した歯周炎であってもプロービング時の歯肉出血(BOP)が少なくなる。あわせて歯肉に「メラニン色素沈着」があることで歯肉の炎症症状がマスキングされ、疾患の発症や進行の自覚を遅らせることになる6、7)。
さらにこれらの口腔内への影響は、喫煙者本人だけに及ぶものではない。
タバコ煙は喫煙者が喫煙時にタバコ自体やフィルターを通過して口腔内に吸い込む「主流煙」の他に、これが吐き出された「呼出煙」、および点火部から立ち昇る「副流煙」に分けられる。いずれもエアゾル(液滴)の形状をなす「粒子相」と、気体からなる「気相」に分けられる8)。そしてタバコに含まれる発がん性物質などの各種有害成分は、主流煙よりも副流煙の方が多く含まれるものがあり、喫煙者のみならずその家族や周囲の人へも身体的影響があることが問題となっている。
最近では、副流煙や呼出煙または喫煙者の呼気による二次喫煙(secondhand smoke、受動喫煙に代わる用語)に加え、部屋や壁、喫煙者の服や髪の毛などに残留したタバコ煙(サードハンド・スモーク)による影響も叫ばれている9、10)。
【受動喫煙対策と我が国の喫煙状況】
先に挙げた「たばこの規制に関する世界保健機関枠組条約」には受動喫煙の健康被害は明白なものとして示されており、世界では「分煙」ではなく「全面禁煙化」が進んでいる。我が国では2004年にこの条約に署名・締結し、2005年2月から発効された。2018年12月現在、締結国は181カ国にのぼる11)。
日本においては、2000年に制定された健康日本21(第1次)以降、様々なたばこ規制・対策が実施されているが、WHOの「たばこ規制枠組条約」において求められている内容と比べると不十分な点が多く、日本の受動喫煙対策は「最低レベル」と評価されている。2012年に策定された健康日本21(第2次)では、未成年者の喫煙防止の目標に加え「成人喫煙率の減少」と「受動喫煙防止」の数値目標、「妊娠中の喫煙をなくす(妊婦の喫煙率をゼロにする)」という目標が新たに盛り込まれた12)。
そして2019年のラグビーW杯、2020年の東京オリンピック・パラリンピックを前に、2018年7月には健康増進法の一部を改正する法律が成立した。改正の趣旨は、①「望まない受動喫煙」をなくす、②受動喫煙による健康影響が大きい子ども、患者等に特に配慮する、③施設の類型・場所ごとに対策を実施することであり、2020年4月より全面施行される13)。
我が国の喫煙状況
厚生労働省が行う国民健康栄養調査14)と日本たばこ産業株式会社が行う全国喫煙者率調査8)の結果をもとに成人喫煙率を直近の10年で比較すると、どちらの調査においてもこの10年間で喫煙率は減少傾向にあることがわかる。また、女性の喫煙率は男性よりも有意に低いものの、その減少傾向は男性よりも少ない(表1)。昭和40年以降から経年的に見ると、成人女性の平均喫煙率は昭和41年のピーク時より漸減しているものの、ほぼ横ばいとなっている(図3)。
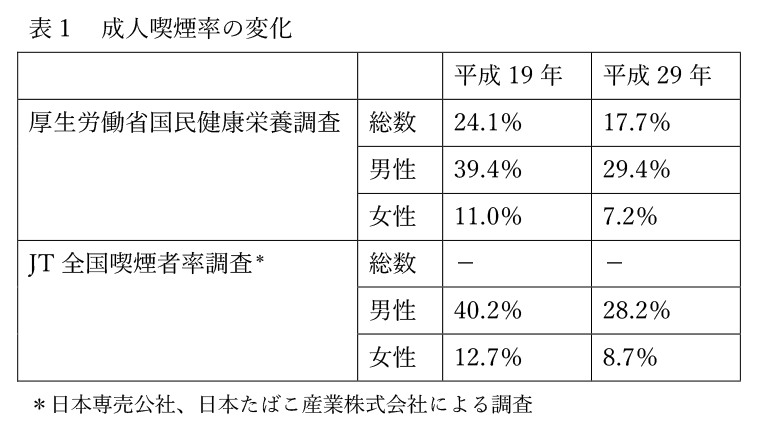
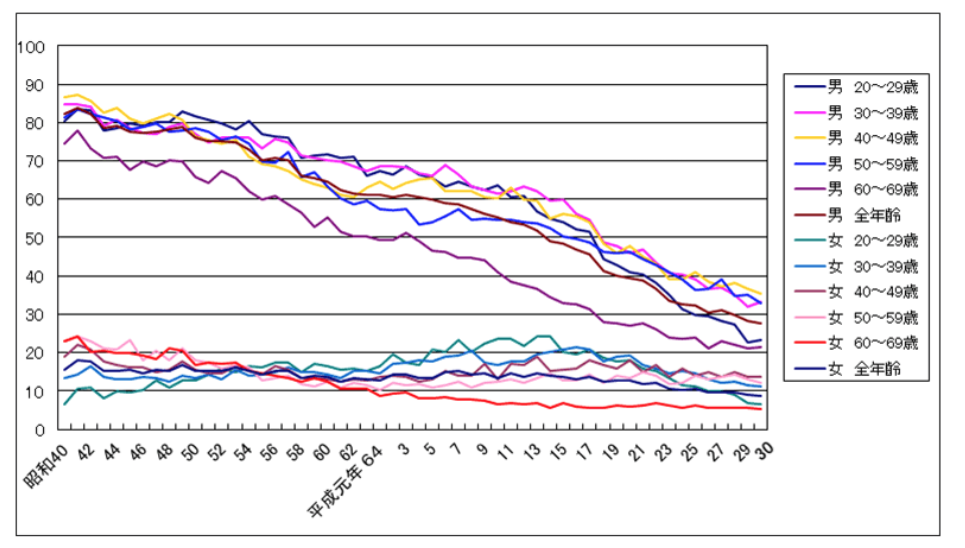
図3 性別・年代別喫煙率の推移 (「厚生労働省のTOBACCO or HEALTH 最新たばこ情報」より)
ある調査結果からは、女性の方が男性よりも喫煙から大きな軽快感と満足感を得ている可能性があり、また禁煙による情動不安や集中力欠如などの禁断症状からの不快感を強く感じると報告されており、これが女性の禁煙の困難さの理由として考えられている15)。
【歯科医師による禁煙支援】
喫煙が及ぼす口腔内への影響が広範囲であることは、裏を返すと歯科医師は喫煙患者を禁煙に導く鍵を握っていることにもなる。日本歯科医師会では、歯科診療所では
口腔内の診療により喫煙の有無が確認できる
一度だけでなく定期的に診療することが多い
家族全員の経過をみている場合もあるので、家族から情報を得ることができる
診療中に話しかけることができる
比較的元気な人が来院するため、疾病予防の話ができる
としている16)。加えて、歯科医師だけでなく歯科衛生士というマンパワーもあり、歯科診療所には禁煙指導を行う環境が揃っている。
日本歯科医師会では歯科医院による患者さんへの禁煙指導を支援するため、支援の流れ図(チャート)や患者教育資料等の禁煙支援教材をホームページに掲載している。また、日本禁煙推進医師歯科医師連盟ではeラーニングによる指導者トレーニングプログラムも実施している15)。日本歯周病学会ホームページには禁煙推進パンフレットが掲載されており、ダウンロードすればすぐにでも各診療所で活用できるようになっている17)。
歯科医師・歯科衛生士がどんなに頑張って処置を行っても、喫煙により治癒が妨げられればその努力も水の泡となってしまう。禁煙指導を行うことは歯科医師自身の治療成績を向上させることにも繋がる。喫煙患者さんに対して歯科処置と並行して禁煙指導を行うことはもはや必須であろう。本腰を入れて対処したい。
*ここでの「喫煙患者」は喫煙習慣がある歯科受診患者を指す。
【医療従事者の喫煙の問題】
禁煙ガイドラインによると、保健医療従事者の喫煙、とりわけ医師(および歯科医師)の喫煙は、以下の点で問題が大きいとされている10)。
医師の喫煙はタバコの最大の広告になってしまう。(医師の喫煙を見た者は、「医者が吸うのだから、タバコはそんなに悪くないのだろう」と誤解したり、「医者でも禁煙できないのだから、自分は無理だ」と諦めたりする。)
喫煙する医師は、自らの喫煙行動の正当性確保のために、病院禁煙化の最大の抵抗勢力となる。
喫煙する医師は、依存症特有の適応規制のため、喫煙リスクの否定や過小評価があり、健康増進の専門家としての正しい情報提供ができない。(例えば「禁煙のストレスはかえって良くないので、少ない本数なら良い」等の誤った指導を行いやすい。
喫煙習慣のある歯科医師は自らも厳しく律しなければならず、大変な努力を必要とされている。
【まとめ】
喫煙者が「高いたばこ税を払っているんだから」と胸を張って「喫煙」を肯定する様子を幾度となく目にしてきた。確かに、たばこ税による税収は年間約2兆円の安定財源である。しかし、喫煙による超過医療費は年間1兆8000億円、これに労働力損失や火災・清掃に関連した費用を含めた社会損失全体は4兆3000億円と、税収をはるかに上回るのが現状のようだ18)。素直に禁煙して、医療費や社会損失の節減に貢献する方がよっぽど胸を張れることのように感じる。
また、「◯◯さんはヘビースモーカーだったけど長生きした」という発言もよく耳にする。自身の身近にいる限られたサンプルをもとにした「喫煙してても長生きできる」という個人的な調査結果は、これだけ科学的根拠が提示されている現状においては都合の良い思い込みでしかない。
近年では、紙巻タバコに代わり電子タバコや非燃焼・加熱式タバコの使用者が急速に増加している。電子タバコはたばこ葉を使用せず、専用カートリッジ内の液体を電気加熱し発生させた蒸気(ベイパー)を吸う。加熱式タバコはたばこ葉を使用しているが葉を燃焼させず加熱により発生する蒸気(たばこベイパー)を吸う19)。これらは火を使わず嫌な煙や匂いもほとんど発生しないため、紙巻タバコから切り替えた喫煙者の中には「健康被害が低減した≒ほぼ禁煙した」かのような意識を持つ人もいる。しかし、これらの製品から出る主流煙中には紙巻タバコとほぼ同レベルのニコチンや揮発性化合物等の有害物質が含まれるものがあることが報告されている20)。また、これらの新型タバコの使用と病気や死亡リスクとの関連性についての科学的証拠が得られるまでにはかなりの時間を要する。現時点では決して安全ではない事を認識して貰いたい。
タバコが初めて日本に伝わった時期などは明確な記録がなく様々な説が存在するが、おおよそ1590年頃までにポルトガルやスペインなどから日本に伝来したとされている21)。
庶民に喫煙の習慣が広まったのもこの頃からであり、以来、その時代の政策と関わりながら普及と禁止を繰り返し約430年が経とうとしている。2020年の東京オリンピックパラリンピックを機に、日本人はどこまで変われるだろうか。5月31日の世界禁煙デーに各々が考えてみるのも良いと思う。
*タバコ(tabaco,;ポルトガル語、tobacco;英語)は日本において「タバコ」「たばこ」「煙草」のように表記は様々であるが、外来品(語)であることを意味するため、今回は法律や政府官公庁の文章の転記以外は基本的にカタカタで表記した。
【参考】
1)https://www.who.int/tobacco/publications/health_effects/smokersbody_en_fr.pdf?
ua=1
2)https://www.niph.go.jp/journal/data/64-5/201564050011.pdf
3)日本循環器学会 禁煙ガイドライン
http://tobacco-control-research-net.jp/data/document/JCS2010murohara.h.pdf
4)埴岡隆、小島美樹. 総説 歯科口腔領域への影響から見たたばこ対策の課題、保健医療科学2015 Vol.64 No.5 p495-500
5)https://www.jstage.jst.go.jp/article/tits/22/6/22_6_65/_pdf/-char/ja
6)沼部幸博、佐藤 聡、伊藤 弘他、「ポジション・ペーパー(学会見解論文)喫煙の歯周組織に対する影響」、日本歯周病学会会誌(日歯周誌)53(1):40-49,2011
7)稲垣幸司、南崎信樹編著「歯周病悪化の原因はこれだ リスクファクターを知れば難症例も怖くない」p008−p020、デンタルダイヤモンド社
8)厚生労働省のTOBACCO or HEALTH 最新タバコ情報
http://www.health-net.or.jp/tobacco/front.html
9)独立行政法人 環境再生保全機構
https://www.erca.go.jp/yobou/zensoku/sukoyaka/51/medical/medical05.html
10)WHOたばこ規制枠組条約第8条の実施のためのガイドライン「たばこ煙にさらされることからの保護」
https://www.mhlw.go.jp/topics/tobacco/dl/fctc8_guideline.pdf
11)外務省ホームページ https://www.mofa.go.jp/mofaj/gaiko/who/fctc.html
12)厚生労働省 生活習慣病予防のための健康情報サイト e-ヘルスネット
https://www.e-healthnet.mhlw.go.jp/information/
13)厚生労働省 受動喫煙対策
https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/0000189195.html
14)厚生労働省 国民健康・栄養調査
https://www.mhlw.go.jp/bunya/kenkou/kenkou_eiyou_chousa.html
15)日本禁煙推進医師歯科医師連盟 https://www.j-stop.jp
16)日本歯科医師会ホームページ https://www.jda.or.jp/dentist/program/index_2.html
17)日本歯周病学会 http://www.perio.jp/publication/pamphlet.shtml
18)https://www.e-healthnet.mhlw.go.jp/information/pdf/factsheet01.pdf
19)JTウェブサイト たばこの基礎知識
https://www.jti.co.jp/tobacco/knowledge/index.html
20)http://www.jrs.or.jp/uploads/uploads/files/photos/hikanetsu_kenkai.pdf
21)JTウェブサイト たばこの歴史・文化
https://www.jti.co.jp/tobacco/knowledge/society/index.html



